Implantatprothetische Rekonstruktionen bei geriatrischen Patienten
Nachbetrachtung von Hybridprothesen mit unterschiedlichen Verbindungsmechanismen auf Implantaten
Ein Praxisbericht von Dr. Michael Gey
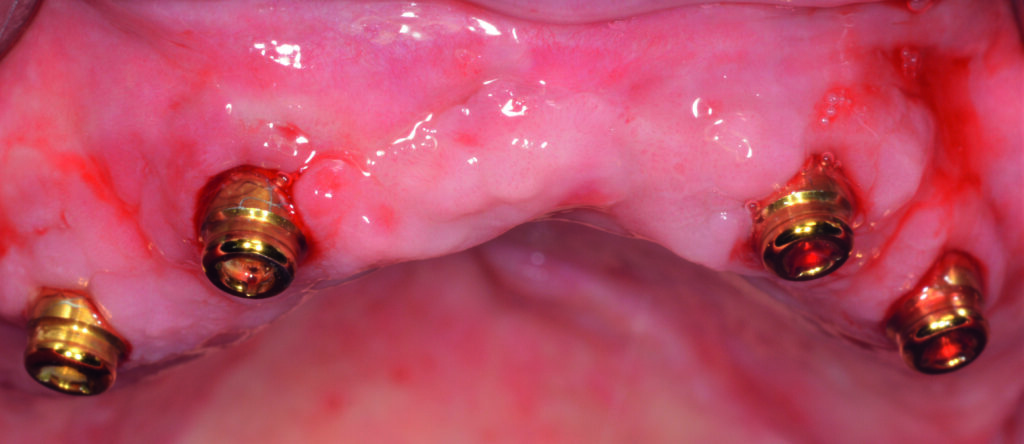
Aufgrund der bekannten demografischen Entwicklung wird tendenziell die Notwendigkeit der Versorgung von geriatrischen Patienten mit reduziertem Restgebiss oder Zahnlosigkeit und gleichzeitiger Multimorbidität zunehmen. Zur Verbesserung der Retention sind, bei steigender Akzeptanz, Implantate häufig das Mittel der Wahl (Abb. 1a bis 1c) [1].
Die zunehmende Anzahl gesetzter Implantate und die daraus resultierenden Erkenntnisse haben frühere absolute Kontraindikationen relativiert [2,3]. Dabei sind drei Trends zu beobachten:
- Zunahme des minimalinvasiven Vorgehens (reduzierte Implantatgröße und Implantatzahl)
- Versorgungsmöglichkeit auch von Patienten mit lokalen und allgemeinen Risikofaktoren
- Anpassung der Suprakonstruktion auf leichte Handhabbarkeit bei eingeschränkter motorischer und geistiger Leistungsfähigkeit
Die guten Überlebensraten von Implantaten in Abhängigkeit von der Suprakonstruktion liegt nach fünf Jahren Tragedauer bei 93 % [4]. Neue Metaanalysen schränken diese positiven Ergebnisse durch eine hohe Prävalenz periimplantärer Entzündungen, allerdings bei erheblicher Schwankungsbreite, ein [5]. Um dem Ziel „Implantate ein Leben lang“ auch bezüglich der Prognoseberatung der Patienten näher zu kommen, untersuchten wir retrospektiv die Nachsorgeintensität, die Reparaturhäufigkeit und Standzeiten von Hybridprothesen mit unterschiedlichen Ankopplungsmechanismen auf Implantaten. Die Zufriedenheit der Patienten korreliert schließlich nicht nur mit dem Tragekomfort, sondern ist auch stark abhängig vom Auftreten nicht geplanter Reparaturen [6].
| Versorgungsart/ Verankerungselement | Patientenzahl | Durchschnittsalter bei Eingliederung | Durchschnittstragedauer (Jahre) | Anzahl der Implantate je Kiefer | Nachsorgeintensität* | Technische Komplikationen (absolut) | Notwendige Neuanfertigungen (absolut) |
| Galvanoteleskop | 18 | 62,3 | 10,3 | 4,8 | 0,7 | 1 | |
| Locator | 26 | 71,7 | 9,2 | 3,5 | 1,2 | 6 | |
| Locator/Kugelkopf MDI-Kombinationen | 12 | 71,8 | 8,3 | 2,3/2 | 1,6 | 2 | |
| Kugelkopf(MDI) | 13 | 74,8 | 9 | 4 | 2,7 | 1 | |
| Locator (Reparatur) | 17 | 74,7 | 7,8 | 1,3 | 1,1 | 4 | 1 |
| Geschiebe an Kronenblock frontal | 13 | 65,2 | 9,3 | 3,3 | 0,6 | 3 | 3 |
Nachuntersuchungsmethode
In einem Zeitraum von zwölf Monaten wurden Patienten mit implantatgestütztem, abnehmbarem Zahnersatz, der
mindestens 60 Monate in situ war, untersucht. Es handelte sich um Patienten, die sich innerhalb eines Kalenderjahres
nach einmaliger Aufforderung zur Routinekontrolle oder/und zur Prophylaxe bei uns vorstellten. Bei zwischenzeitlich notwendig gewordenen Neuanfertigungen oder aufgetretenen Komplikationen ging deren Zeitpunkt in die Untersuchung ein.
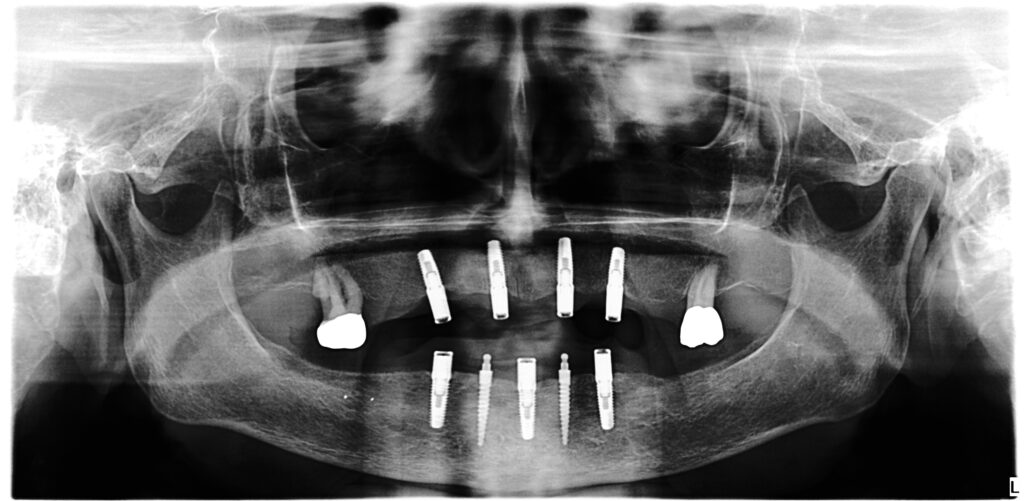
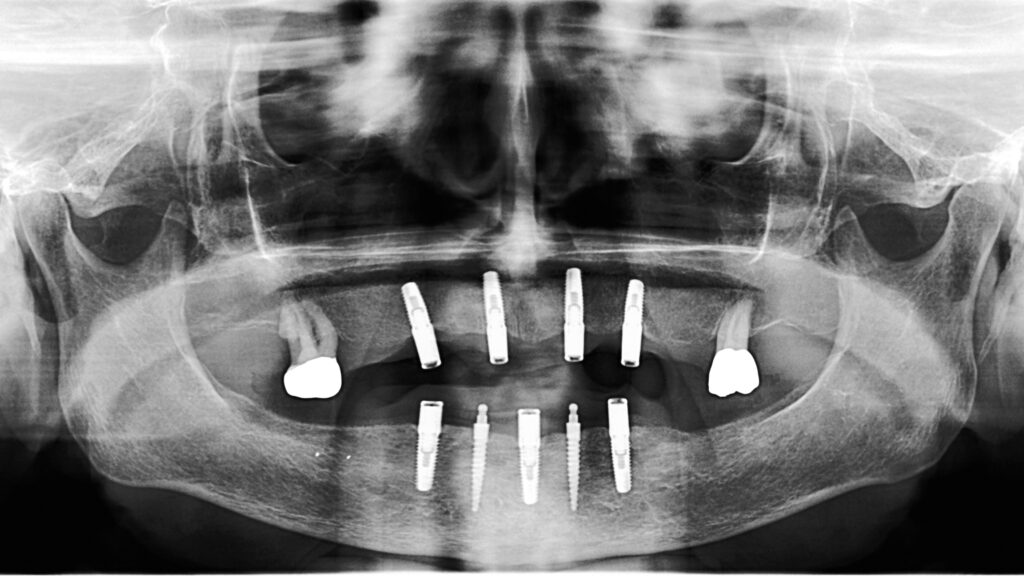
01a – Stabile Situation einer 93-jährigen Patientin bei regelmäßigem Recall 
01b – Nach acht Jahren Tragedauer 
01c – Nach fünf Jahren Tragedauer
| Versorgungsart | PA-Anamnese | Biologische Komplikationen % | Klinisch manifeste Periimplantitis absolut | Mukositis absolut | Implantatverluste | Implantatverluste pro Patient |
| Galvanoteleskop | 8 | 38 | 0 | 3 | ||
| Galvanoteleskop | 10 | 60 | 2 | 4 | ||
| Locator | 15 | 40 | 1 | 5 | ||
| Locator | 11 | 100 | 2 | 9 | 2 | 2 |
| Locator/Kugelkopf MDI Kombination | 6 | 50 | 0 | 3 | ||
| Locator/Kugelkopf MDI Kombination | 6 | 83 | 2 | 3 | ||
| Kugelkopf MDI | 6 | 50 | 1 | 2 | ||
| Kugelkopf MDI | 7 | 100 | 3 | 4 | 2 | 2 |
| Locatorreparatur | 8 | 75 | 6 | |||
| Locatorreparatur | 9 | 44 | 1 | 3 | ||
| Geschiebe an Kronenblock frontal | 11 | 55 | 1 | 5 | 1 | 1 |
| Geschiebe an Kronenblock frontal | 2 | 100 | 2 | |||
| mit PA-Anamnese | ohne PA-Anamnese |
Es erfolgte eine Aufteilung in zwei Gruppen:
- Implantatgestützter Zahnersatz bei zahnlosem Ober- und/oder Unterkiefer bzw. Vermehrung strategischer Pfeiler mittels Implantate bei stark reduziertem Restgebiss
- Integration von Implantaten in vorhandenen Hybridzahnersatz nach Verlust strategischer Pfeilerzähne (sogenannte Reparaturimplantate)
Der Großteil der 99 nachuntersuchten Patienten trägt Hybridzahnersatz mit Einzelretention und nur 13 Patienten eine durch distale Geschiebe angekoppelte Prothese mit frontalem Kronenblock – einer Methode, die wir seit fünf Jahren
nicht mehr anwenden. Untersuchungskriterien sind Anzahl und Schweregrad der Komplikationen während der Tragezeit. Wir unterscheiden dabei:
Technische Komplikationen
- sogenannte Wartungsarbeiten (Auswechseln von Sekundärteilen oder Verschleißteilen), turnusmäßige Unterfütterungen, kleinere Kunststoffreparaturen
- schwere Komplikationen (Brüche am Metallgerüst, am Abutment oder Implantat, Erneuerung von Primärteilen oder aufwendige Reparaturen bei Retentionsverlust)
- Notwendigkeit der Neuversorgung und Neuplanung aus o.g. Gründen
Biologische Komplikationen
- Implantatverlust durch fehlende Osseointegration oder als Folge einer Periimplantitis (PI)
- notwendige PI-Behandlung konservativ/chirurgisch; dokumentiert oder zur Nachuntersuchung festgestellt, je Patient
- Mukositisrate je Patienten an mindestens einem Implantat
- notwendige Neuplanung und Neuanfertigung wegen o. g. Gründen
Bei der Nachbetrachtung werden die Erfolgs-und Misserfolgsparameter in Abhängigkeit von regelmäßiger professioneller Zahnreinigung (PZR), anamnestisch erhobener oder dokumentierter lokaler Risikoparameter (parodontale Vorerkrankung) und Allgemeinerkrankungen (Multimorbidität, Multimedikation ab vier Medikamenten, Diabetes mellitus mit HbA1c Wert > 7 %, antiresorptiver Therapie) erhoben. Es kamen ausschließlich drei Implantattypen zum Einsatz. Bei den zweiteiligen Implantaten wurden Camlog Screw-Line, Camlog Screw-Cylinder-Line (nicht mehr im Sortiment), Implantate mit einer Mindestdimension von 3,8 × 9 mm, bei ausschließlich subgingivaler Einheilung angewendet. Die einteiligen sogenannten Miniimplantate der Firma MDI Conedent Hannover (ehemals Imtec) verwendeten wir bei transgingivaler Einheilung mit Sofortbelastung ab einer Mindestdimensionierung von 2,1 × 13 mm. Die chirurgische und prothetische Versorgung erfolgte ausschließlich in unserer Praxis. Der abnehmbare Zahnersatz wurde über implantatgestützte Galvanoteleskope – teilweise in Kombination mit teleskopierenden Zähnen auf Locatoren, auf Kombinationen von konventionellen Implantaten und durchmesserreduzierten Implantaten mit Kugelkopfretention befestigt. Miniimplantate kamen unter der Voraussetzung einer rechtfertigenden Indikation zur Anwendung (Abb. 9a bis 9g):
- Vertikale Atrophie der Kiefer
- Ältere Senioren (ab 65 Jahre)
- Multimorbidität
- Finanzierungsprobleme
- Keine natürliche oder festsitzende Gegenbezahnung
Des Weiteren untersuchten wir die Erfolgsraten von sogenannten Reparaturimplantaten, die nach Verlust strategischer
Pfeilerzähne in den vorhandenen, konventionellen Hybridzahnersatz integriert wurden.
| Versorgungsart | Regelmäßige PZR | Biologische Komplikationen % | Klinisch manifeste Periimplantitis absolut | Mukositis absolut | Implantatverluste | Implantatverluste pro Patient |
| Galvanoteleskop | 13 | 38 | 0 | 5 | ||
| Galvanoteleskop | 5 | 80 | 2 | 2 | ||
| Locator | 15 | 40 | 0 | 6 | ||
| Locator | 11 | 100 | 3 | 8 | 2 | 2 |
| Locator Kugelkopf MDI Kombination | 8 | 50 | 0 | 4 | ||
| Locator Kugelkopf MDI Kombination | 4 | 100 | 2 | 2 | ||
| Kugelkopf MDI | 7 | 71 | 1 | 4 | ||
| Kugelkopf MDI | 6 | 100 | 2 | 4 | 2 | 2 |
| Locatorreparatur | 13 | 46 | 6 | |||
| Locatorreparatur | 4 | 100 | 1 | 3 | ||
| Geschiebe an Kronenblock frontal | 10 | 60 | 1 | 5 | 1 | 1 |
| Geschiebe an Kronenblock frontal | 3 | 67 | 2 | 0 | ||
| Ohne regelmaßige PZR | Regelmäßige PZR |
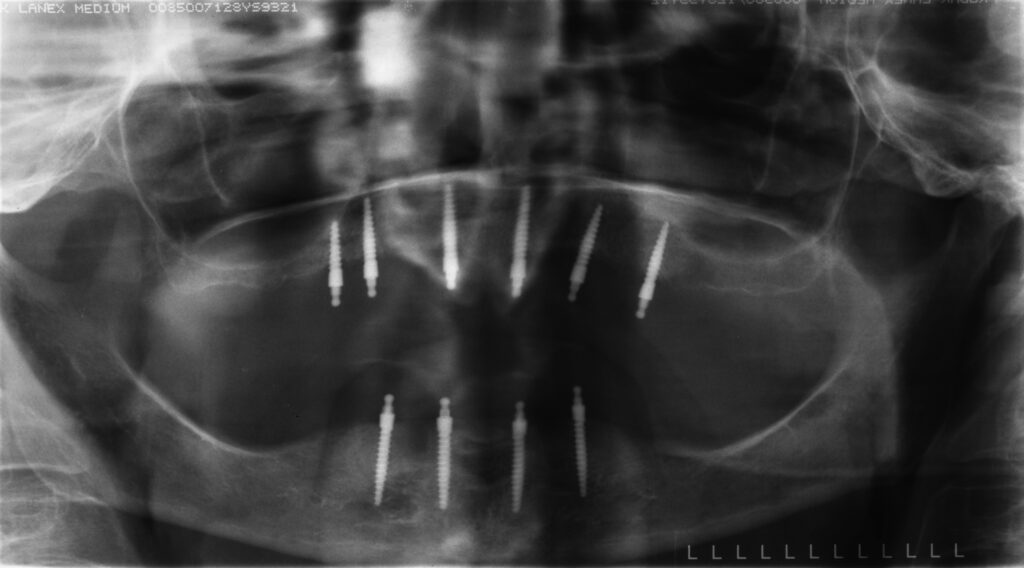
02a – Keine Osseointegration des Implantates regio 34 nach Sofortbelastung; Oberkiefersituation 10 Jahre nach Implantation 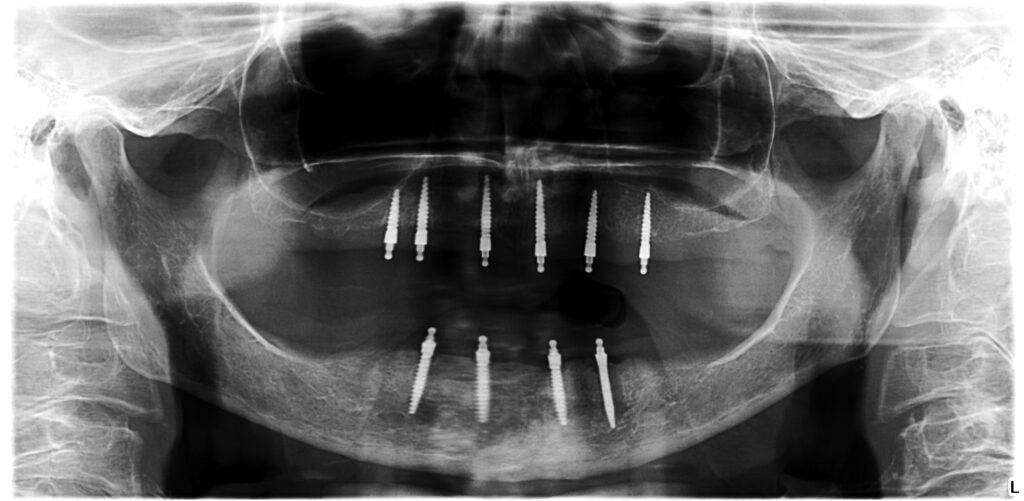
02b – Zustand nach Reimplantation regio 34 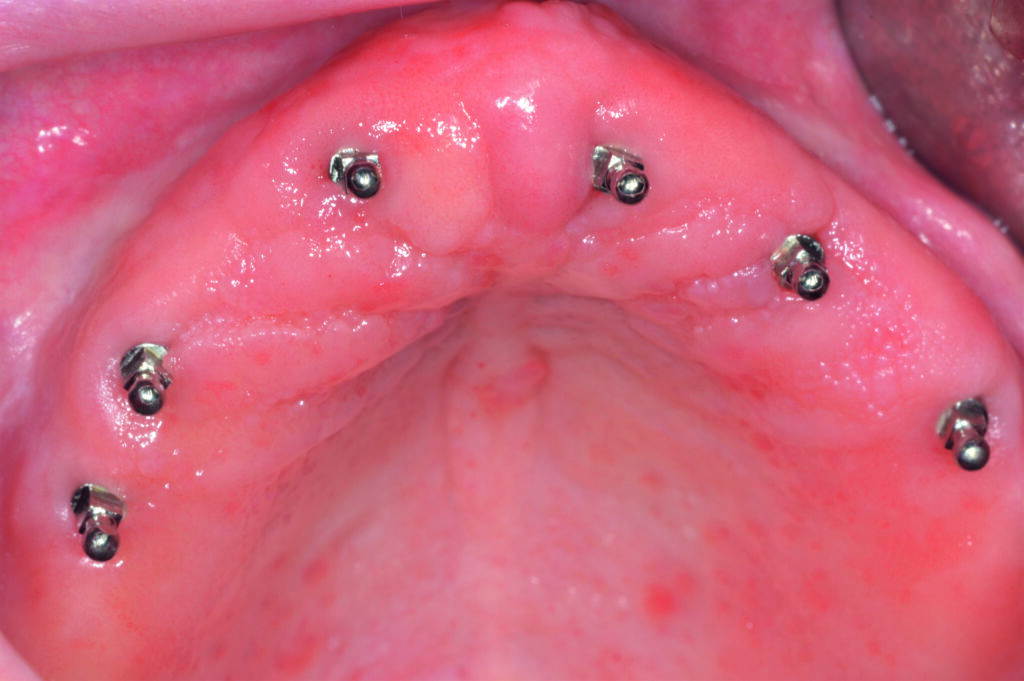
02c – Klinische Situation nach 10 bzw. 5 Jahren 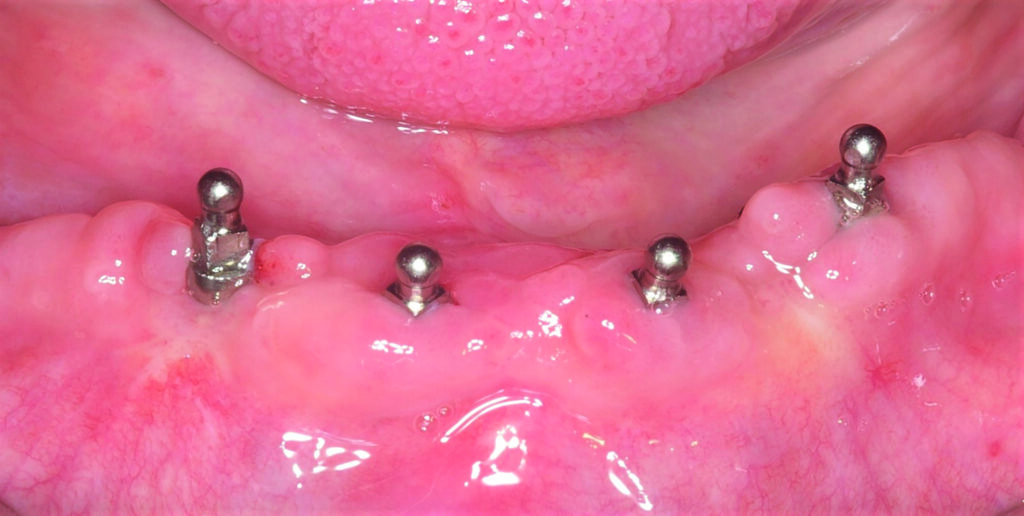
02d – Klinische Situation nach 10 bzw. 5 Jahren 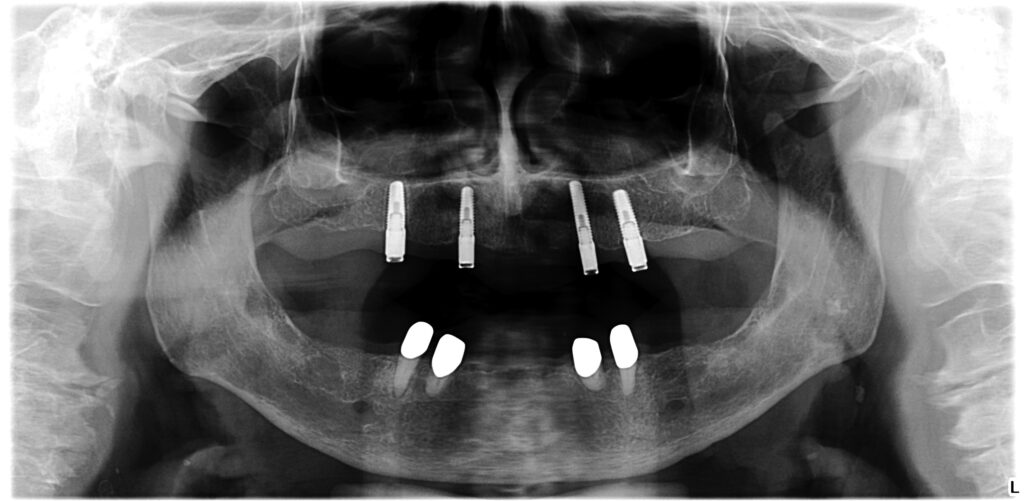
03a – Lockerung des Implantates regio 14, bindegewebige Einscheidung nach 6 Jahren Tragezeit 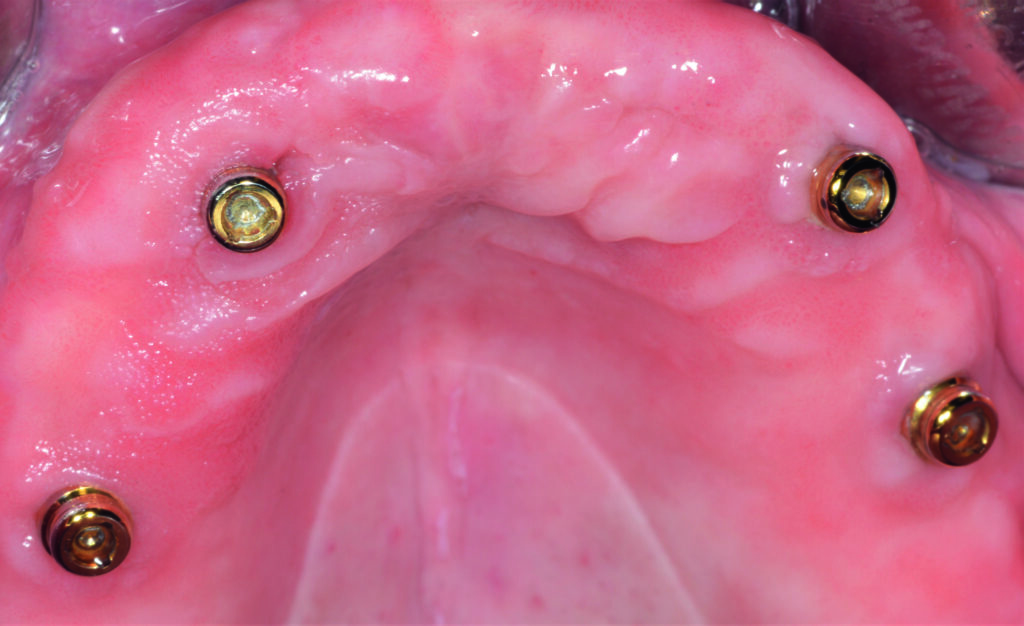
03b – Klinische Situation scheinbar unauffällig (Lockerung, Taschentiefe!) bei ausgebliebenen Kontrolluntersuchungen 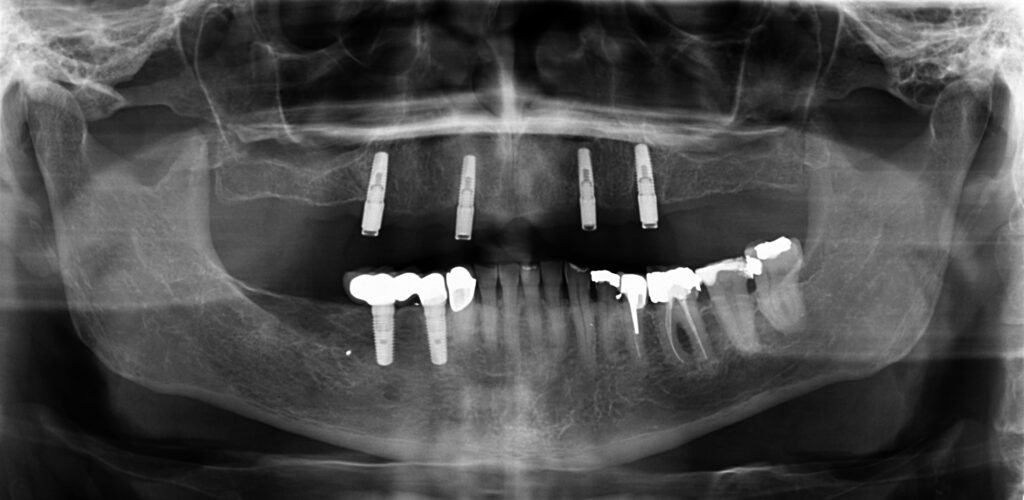
04a – PI regio 25, Sondierungstiefe 7mm nach 8 Jahren Tragezeit; mögliche Ursache: okklusales Trauma durch Elongation des Zahnes 38 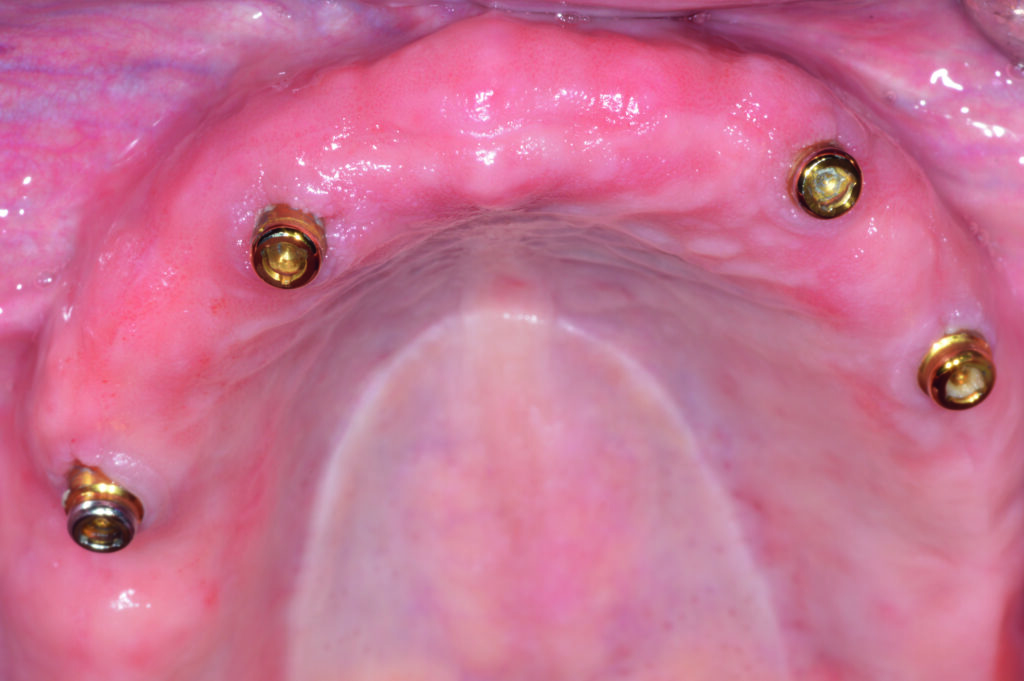
04b – Klinische Situation: Abnutzung des Locators regio 15
Ergebnisse
Es wurden 99 Patienten mit einem Durchschnittsalter von 70,1 Jahren, mit 352 Implantaten und einer durchschnittlichen Tragedauer von neun Jahren (minimal 5,2 Jahre, maximal 16,4 Jahre) nachuntersucht
(Tabelle 1). Es entfielen 85 Patienten mit 305 Implantaten auf sekundär verblockten und lediglich 13 Patienten mit 44 Implantaten auf primär verblockten Rekonstruktionen, teilweise in Kombination mit natürlichen Zähnen.
In der Einheilphase trat ein Implantatverlust eines Camlog Implantats wegen fehlender Osseointegration auf. PI-bedingte Spontanverluste bzw. notwendige Explantationen kamen im Beobachtungszeitraum insgesamt fünfmal vor. Das entspricht einer implantatbezogenen Verlustrate von 1,34 %. Davon entfallen drei Verluste auf 81 Miniimplantate =
2,46 % und 3 auf 271 Camlog Implantate = 1,11 %. Bei den konventionellen Implantaten handelte es sich ausschließlich um Spätverluste jenseits einer Tragedauer von fünf Jahren (Tabelle 2). Die Verluste der sogenannten Miniimplantate traten bereits wenige Monate nach Implantation mit Sofortbelastung beim jeweils endständigen Implantat auf. Eine Nachimplantation mit Integration in den vorhandenen Zahnersatz war in allen Fällen problemlos möglich. In zwei Fällen mussten Implantate auf Oberkiefer-Locatoren jenseits einer Tragedauer von fünf Jahren wegen Implantatlockerungen
entfernt werden. Beide Fälle betrafen regio 15. Die Prothesen waren nach Explantation noch funktionsstabil. In einem Fall konnte nachimplantiert werden. Im zweiten Fall war eine Neuimplantation aus gesundheitlichen Gründen nicht erwünscht. Durch Unterfütterung wurde die Oberkieferprothese lagestabilisiert. Zu klinisch manifesten Periimplantitiden (PI) kam es insgesamt bei 13 Patienten an mindestens einem Implantat, d.h. bei 13 % der Patienten (Tabelle 2). Eine Häufung bei einem Versorgungstyp war nicht zu beobachten. Eine Mukositisrate diagnostizierten
wir bei positivem BOP-Test bei 47,5 % der Patienten, wenn ein- oder mehrere Implantate je Patienten betroffen
waren. Neuanfertigungen wegen technischer Komplikationen wurden bei drei Geschiebeprothesen im Oberkiefer nach
einer mittleren Tragedauer von 7,8 Jahren notwendig. Ursachen waren hier die nicht entdeckten Dezementierungen
der Kronenblöcke, in deren Folge die in die Konstruktion einbezogenen Zähne entfernt werden mussten. In jedem Fall
konnten die Implantate in die Neuversorgungen einbezogen werden (Tabelle 1). An einer Unterkieferteleskopprothese
trat eine Gerüstfraktur auf. Bei den locatorgetragenen Hybriden waren Befestigungsverluste der Patrizen aus dem
Prothesenkunststoff die häufigste, allerdings chairside schnell zu behebende Komplikation. Ein für den Patienten kostspieliger Verschleiß der Locatormatrize mit Verlust der Retention sahen wir bei Unterkieferprothesen mit nur zwei Locatorattachments am häufigsten. Bei der technischen Nachsorge mit Wechsel der Verschleißteile bzw. notwendigen Unterfütterungen schneiden Teleskopverbindungen mit durchschnittlich 0,7 Sitzungen pro Patienten im Untersuchungszeitraum gegenüber Locatoren mit 1,7 und Kugelkopfretentionen mit 2,7 am besten ab. Eine erhöhte Komplikationsrate bei den aus allgemeinärztlicher Sicht als Risikopatienten eingestuften Fällen konnte nicht festgestellt werden, zumal für eine Vergleichbarkeit der unterschiedlichen Risikoparameter eine größere Patientenzahl und Vergleichsgruppe nötig sind. Patienten, bei denen wir den Zahnverlust – anamnestisch ermittelt bzw. dokumentiert – hauptsächlich auf parodontitische Ursachen zurückzuführen konnten, zeigten insgesamt eine höhere Anfälligkeit für biologische Komplikationen (Tabelle 2). Diese waren jedoch mit 13 % für Periimplantitis und 10 % für Mukositis patientenbezogen verhältnismäßig moderat. Wie zu erwarten war, war der Unterschied zwischen Patienten mit und Patienten ohne regelmäßige PZR deutlich. (Abb. 6a bis 6d). Patienten ohne regelmäßige PZR zeigten eine um 31 % höhere PI‑Rate. Die Anzahl der bei der Nachuntersuchung festgestellten Mukositiden fiel um 19 % höher aus. Besonders die profunden Formen mit Implantatverlusten dominieren hier deutlich (Tabelle 3).
05 – Zustand vor Hygienisierung: Reizblutung (BOP positiv); ödematöse Gingiva 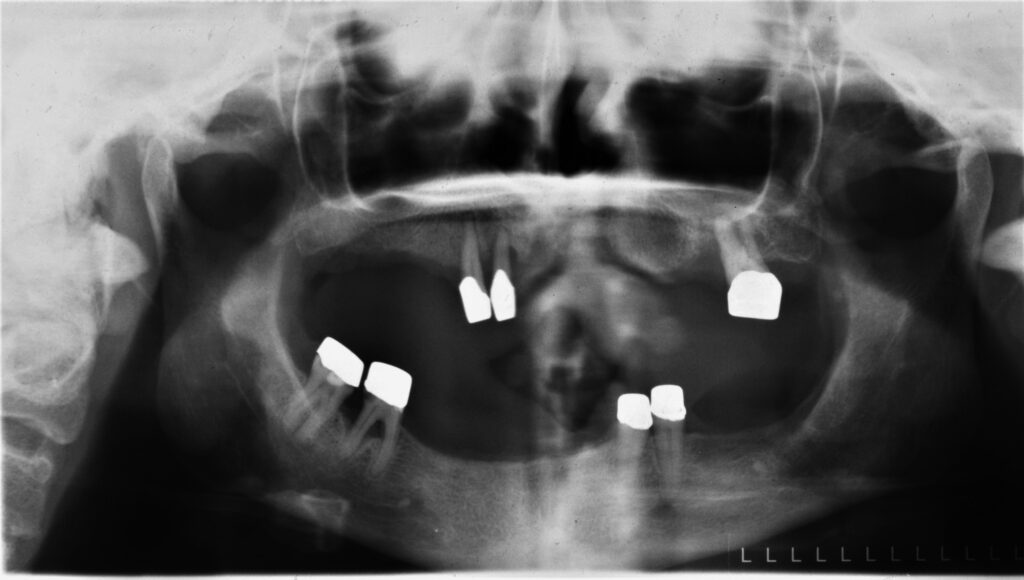
06a – Ausgangssituation: progressive Parodontitis 
06b – guter Zustand nach 14 Jahren Tragezeit, geringe Plaqueakkumulation 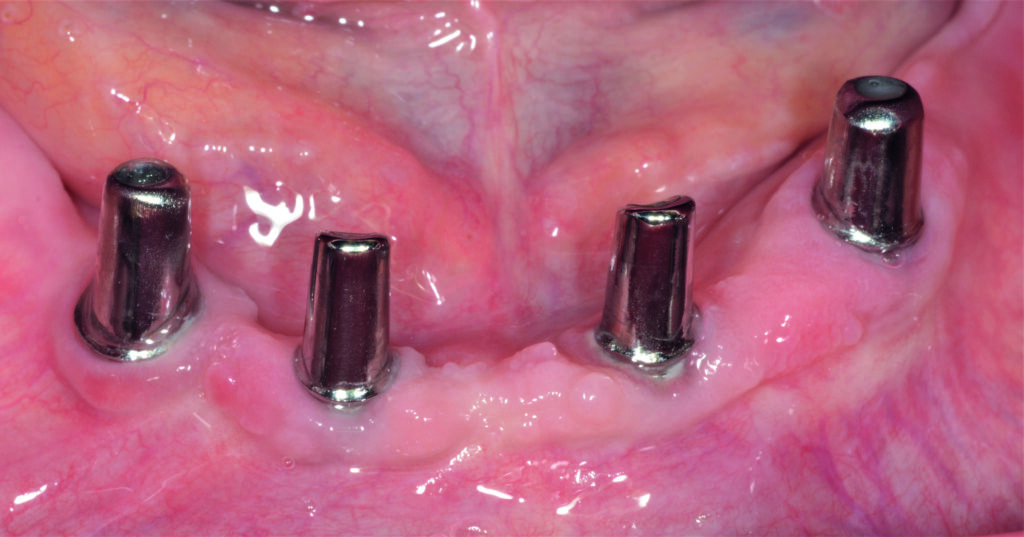
06c – guter Zustand nach 14 Jahren Tragezeit, geringe Plaqueakkumulation 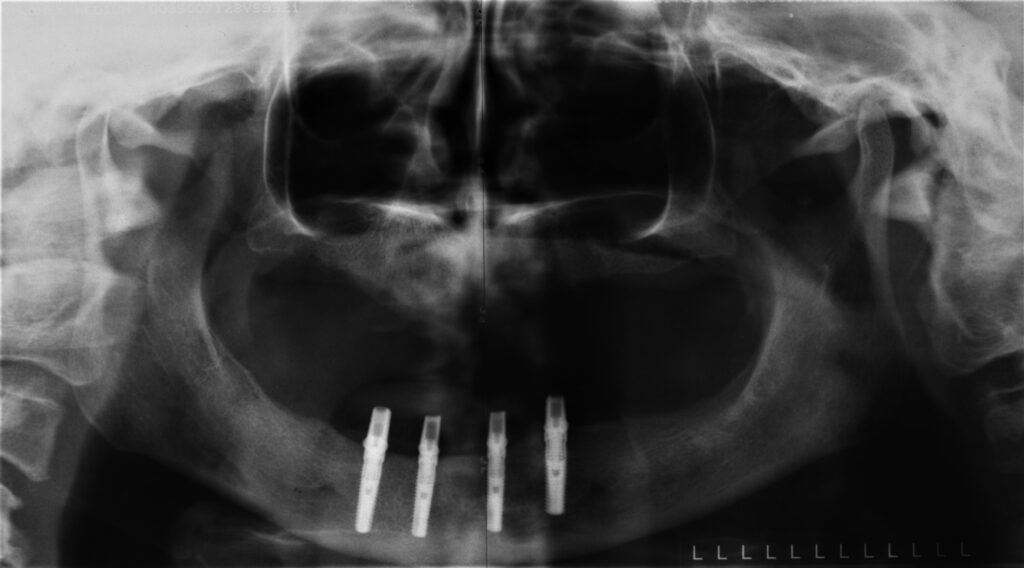
06d – Stabile periimplantäre Situation bei regelmäßiger PZR nach 14 Jahren 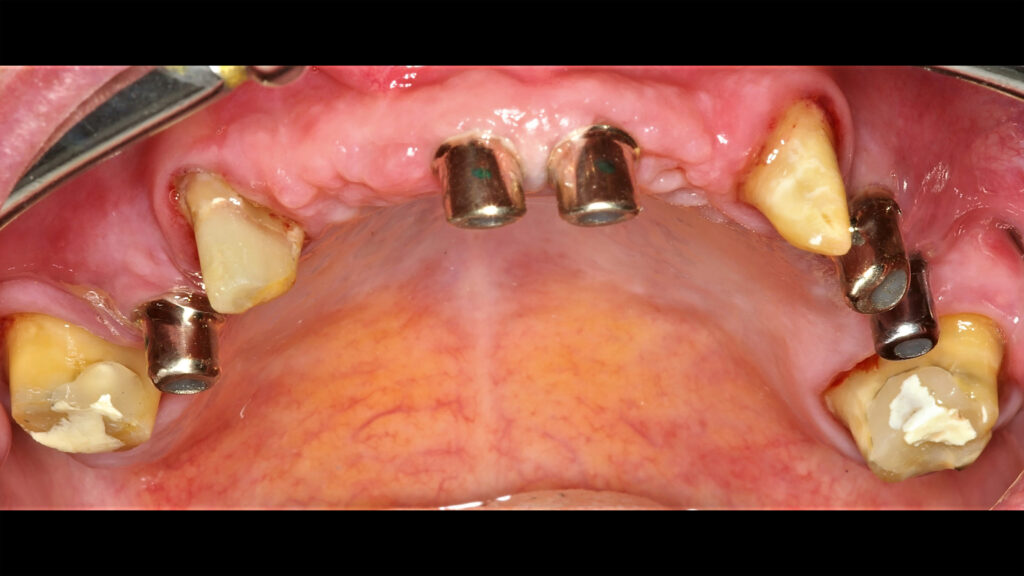
07a – Teleskopprothese, 2005 inkorporiert, bei einer 67-jähriger Patientin 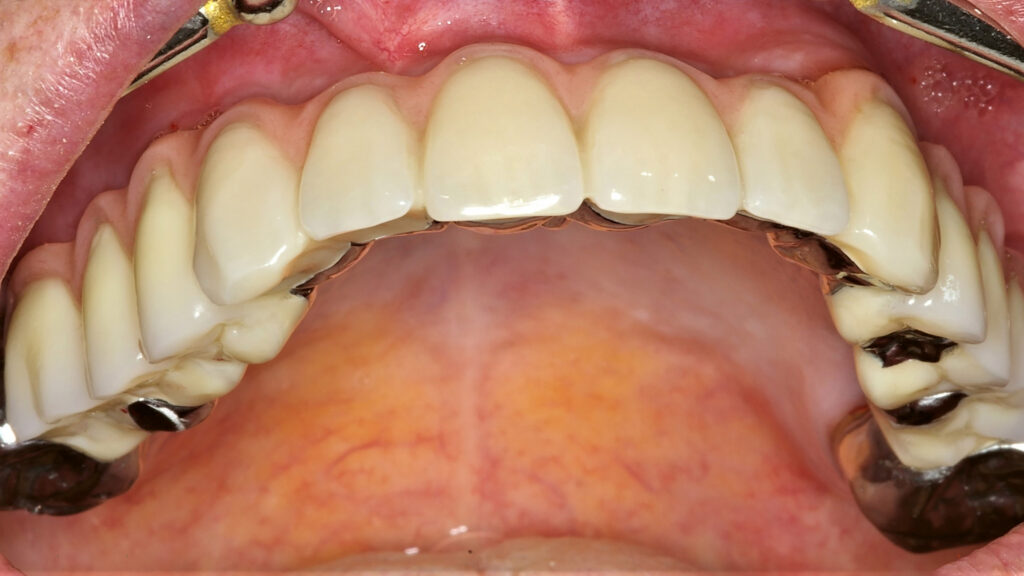
07b – Teleskopprothese, 2005 inkorporiert, bei einer 67-jähriger Patientin 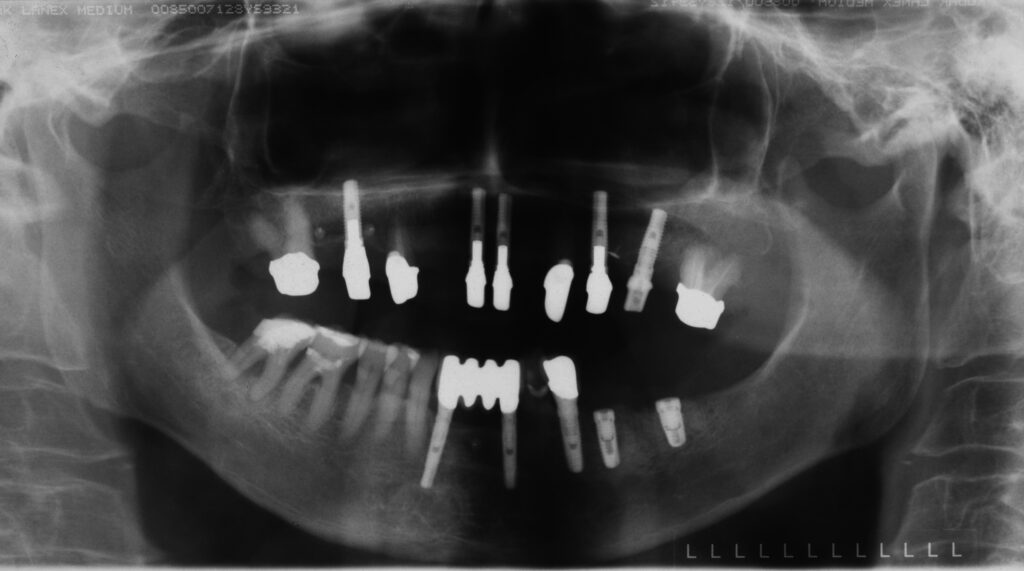
07c – Teleskopprothese, 2005 inkorporiert, bei einer 67-jähriger Patientin 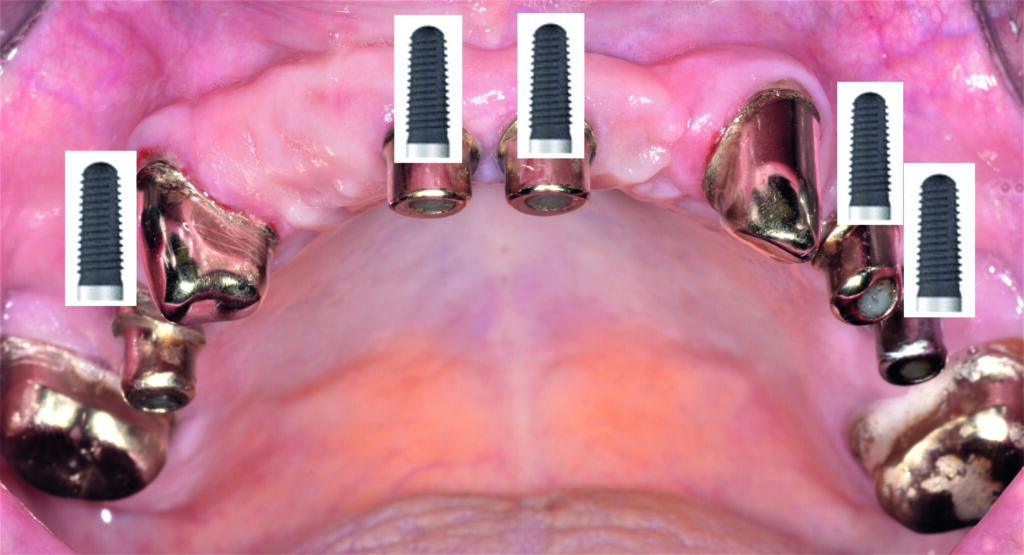
07d – Zustand vor PZR nach 15 Jahren Tragezeit, Plaqueakkumulation im Molarenbereich 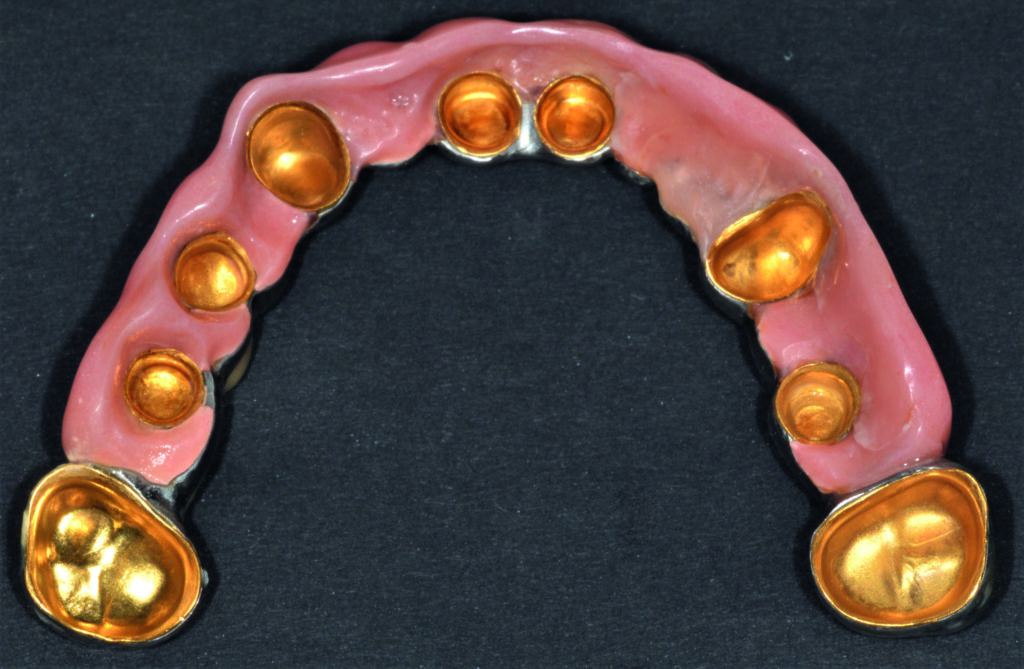
07e – Guter Pflegezustand der Prothese 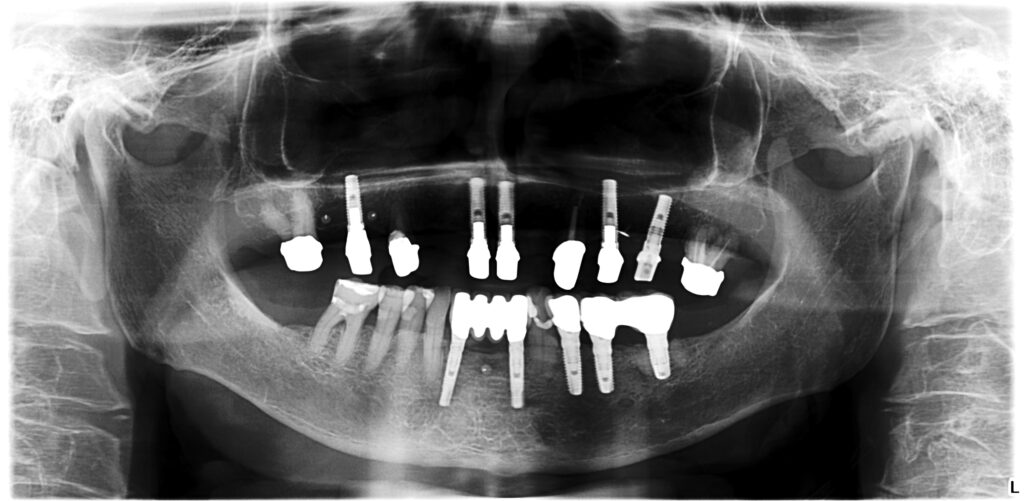
07f – Röntgenologisch keine PI 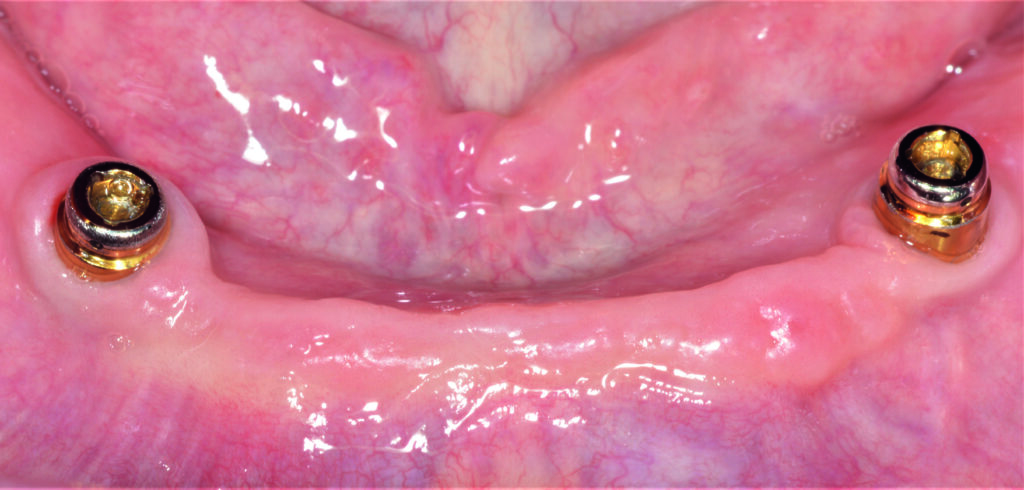
08a – Abnutzung der Primärteile bei linearer Abstützung, 2-maliger Locatortausch in 12 Jahren Tragezeit 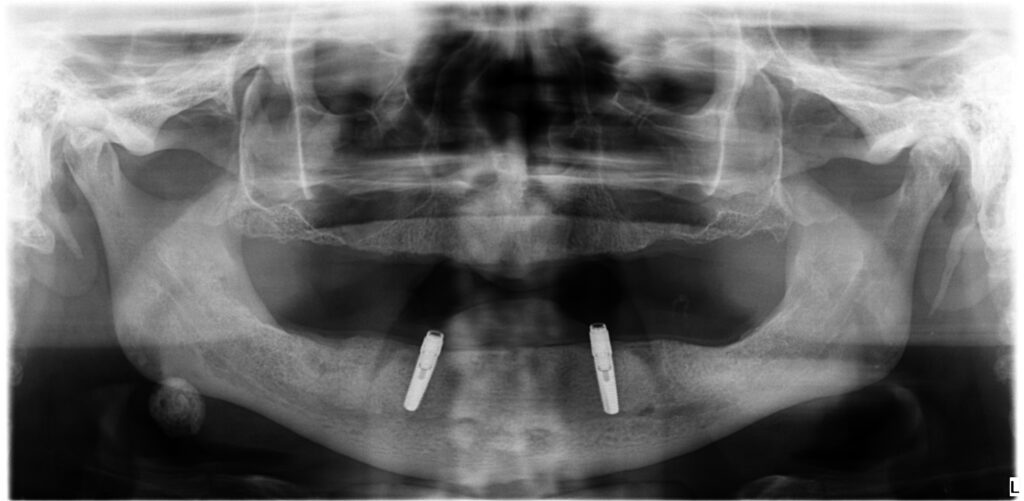
08b – Keine Osteolyse, keine natürliche Gegenbezahnung
Diskussion
Insgesamt ergibt dieser praxisrelevante retrospektive Bericht eine gute bis sehr gute Zwischenbilanz für implantatgetragenen Hybridzahnersatz für Patienten im fortgeschrittenen Alter, auch bei suboptimaler Gesundheit, und kann bei einer hier untersuchten Tragedauer von durchschnittlich bisher neun Jahren das Beratungsgespräch bezüglich der Prognose untermauern. Schwerwiegende biologische Komplikationen mit Implantatverlust betrafen fünf Implantate (1,4 %) bei fünf Patienten. Außer einem Implantatverlust in der Einheilphase vor 13 Jahren konnte diese
Komplikation nahezu ausgeschlossen werden. Knöfler et al. fanden, bei allerdings wesentlich größerer Untersuchungsgruppe ohne Indikationseinschränkung, die Hälfte aller Verluste in der Frühphase statt [7]. Zwei Verluste von endständigen Miniimplantaten bei zwei Patienten im Unterkiefer nach sechs bis acht Monaten Tragedauer konnten durch Nachimplantation problemlos kompensiert werden. Bei konsequenter Umsetzung und rechtfertigender Indikation, unter Beachtung der Mindestanzahl und Mindestgröße der verwendeten Implantate lag die Verlustquote
implantatbezogen moderat bei 2,46 %. Mundt et al. beobachteten bei der Misserfolgsanalyse bei Miniimplantaten
die meisten Verluste im Seitenzahnbereich und bei kurzen Implantaten mit 10 mm Länge [8]. Unter Beachtung der
Einschränkungen [9] können Miniimplantate das Therapiespektrum erweitern (Abb. 2a bis 2d). Die Verluste bei zwei Patienten von jeweils einem endständigen, locatorgetragenen Implantat im Oberkiefer jenseits einer Tragedauer von fünf Jahren bei nicht regelmäßiger Nachbetreuung führen wir unter anderem auf eine unterbliebene Unterfütterung zurück. In beiden Fällen waren am Abrasionsmuster sichtbare Parafunktionen als Co-Faktor ursächlich möglich [10]. Bemerkenswert, dass in beiden Fällen im autologen Knochen ohne notwendige Sinusbodenelevation implantiert wurde (Abb. 3a und 3b), eine Bestätigung für Beobachtungen, die für eine bessere Standzeit von Implantaten in augmentierte Bereiche sprechen [7]. Die PI diagnostizierten wir bei dokumentierter Zunahme der Sondierungstiefen von ≥5 mm sowie deutlicher Entzündungszeichen [11], wenn die Osteolyse röntgenologisch bestätigt wurde (Abb. 4a und 4b).
Der typische initiale Knochenabbau bei Implantaten mit Butt-Joint-Verbindungen bis zum zweiten Gewindegang werteten wir nicht als Periimplantitis, sofern keine Progredienz auftrat. Da wir es bei den frühen Versorgungen versäumt hatten, die Sulcustiefe an Implantaten nach Einsetzen der Suprakonstruktion zu dokumentieren, war ein
Ist-Vergleich mit der Ausgangssituation leider nicht möglich. Die Dokumentation halten wir aus heutiger Sicht wegen der sehr variierenden Gingivamorphologie für erforderlich [12]. Die Periimplantitishäufigkeit bei 16 % der Patienten nach durchschnittlich neun Jahren Tragedauer stimmt optimistisch. In allen Fällen konnte durch konsequente konservative und/ oder chirurgische Intervention das betroffene Implantat und somit die Funktionalität der Suprakonstruktion erhalten werden. Metaanalysen zeigen aufgrund unterschiedlicher Diagnosestandards [13] eine erhebliche Schwankung der Prävalenz von PI zwischen 1,1 und 85,0 % [5]. Die hohe Anzahl unserer diagnostizierten Mukositiden (47,5 % aller Patienten) ist auffällig, da sie als Vorstufe einer PI angesehen werden
In einer Metaanalyse von Derks J. wird patientenbezogen neben einer PI-Prävalenz von 22 % eine Häufigkeit der Mukositis von 43 % angegeben [14]. Wie aus Tabelle 3 ersichtlich, liegt in der Studie die Mukositisrate bei nicht regelmäßiger PZR nahezu bei 100 %. Allerdings tritt nach unseren Beobachtungen eine rasche Progredienz
nicht zwingend ein. Eine periimplantäre Gingivitis mit Reizblutung ist bei Hybridprothesen häufig, besonders bei
nicht optimaler häuslicher Hygiene, und kann aufgrund der permanenten Schleimhautbedeckung durch die Hybride als
gingivaler Reizzustand ohne Möglichkeit einer gewissen „Selbstreinigung“ durch die Mastikation mitbedingt sein (Abb. 5). Ein kürzeres professionelles Hygieneintervall scheitert leider mit zunehmendem Alter häufig daran, dass Angehörige oder die Pflegeeinrichtung zu selten auf eine PZR bestehen. Deutliche Unterschiede beim Auftreten von biologischen Komplikationen gesundheitlich Kompromittierter konnten wir nicht feststellen. Bei wechselnder Multimedikation und hoher Morbidität in dieser Altersgruppe sind auswertbare Parameter schwer zu ermitteln. Bei systemisch Vorerkrankten und Medikamenteneinahme zeigten sich in Metaanalysen keine eindeutigen Zusammenhänge [15]. Die PI-Rate lag bei unseren parodontal vorgeschädigten Patienten um 13 % höher als bei diesbezüglich Unauffälligen Autoren kommen bei parodontitischen Vorerkrankungen zu unterschiedlichen Ergebnissen. Farreira et al. z.B. erkannten sie als Risikofaktor [16]. Stazzi et al. stellten kein erhöhtes Verlustrisiko fest [17]. Eine enge Zusammenarbeit mit den betreuenden Hausärzten und die Beachtung geltender Leitlinien, z.B. für Patienten mit Antiresorptiva-Einnahme [18, 19], sind die Voraussetzungen für gute Ergebnisse bei Risikopatienten. Besonders in dieser Gruppe sollte nicht das maximal Mögliche, sondern eine individuell angepasste Konstruktion Anwendung finden. Bei den technischen Komplikationen und der sogenannten technisch bedingten Nachsorgeintensität schneiden die Galvanoteleskopprothesen sowohl rein implantatgetragen als auch im Zusammenspiel mit teleskopierenden Zähnen
am besten ab (Tabelle 1). Durch die geringe Spielpassung wurde von den Patienten keine nachlassende Friktion beanstandet. Auch aus biologischer Sicht verspricht diese Versorgungsform, besonders wegen der gutern Reinigungsmöglichkeit, eine stabile Langzeitprognose (Abb. 6a bis 6d). Geringe Folgekosten und eine hohe Patientenzufriedenheit kompensieren hohe Herstellungskosten [20]. Relativierend muss man zu o.g. Aussagen anmerken, dass diese Patienten im Vergleich zu den Patienten mit den anderen Ankopplungsarten ein relativ
geringes Durchschnittsalter von 62 Jahren aufwiesen. Aber auch hier ist eine sogenannte Rückrüstbarkeit auf einfachere Verbindungselemente sogar unter Erhalt der Suprakonstruktion möglich. Voraussetzung für die guten Langzeitergebnisse ist eine Mindestanzahl von vier Implantaten im Unterkiefer und sechs Implantaten im Oberkiefer. Wurden Zähne in die Konstruktion einbezogen, sind die Implantate so gesetzt worden, dass bei Zahnverlust die Gesamtkonstruktion erhalten bleibt. Nicht zuletzt ist für diese anspruchsvolle Versorgungsform eine erfahrene, qualitativ hochwertige Zahntechnik erforderlich (Abb. 7a bis 7f). Die technische Nachsorgeintensität war erwartungsgemäß bei den austauschbaren Verschleißteilen, also den Locatoreinsätzen, mit durchschnittlich 1,7-mal je Prothese deutlicher, wobei hier die Kugelkopfretentionen mit 2,7 Sitzungen am nachbehandlungsintensivsten sind. Kommt es hier nicht zum rechtzeitigen Austausch, droht durch Abnutzung der Kugel ein irreversibler Retentionsverlust.
Bei Locatoren beobachten wir den kostenintensiveren Austausch abgenutzter Matrizen dann am häufigsten, wenn nur zwei Implantate zum Einsatz kamen bzw. je kleiner das Abstützungspolygon ist (Abb. 8a und 8b). Neue Formen und widerstandsfähigere Oberflächenbeschichtungen von Matrizen können den Abnutzungsgrad und den daraus resultierenden Friktionsverlust möglicherweise zukünftig minimieren [20, 21]. Laut Konsensuskonferenz sind im Unterkiefer zwei bis drei Implantate ausreichend. Allerdings sind hier die antagonistisch wirkenden Okklusionskräfte
funktionell zu berücksichtigen, denn Implantate sind anfällig für kaukraftbezogene Probleme [22]. Die Mindestanzahl
Implantate betrug bei unserer Klientel im Oberkiefer vier, im Unterkiefer zwei. Bei Letzteren hat sich das zusätzliche
Einbringen von zwei Miniimplantaten als sogenannte Kippmeider bewährt. Dieses Vorgehen nutzen wir z. B. bei Sofortimplantationen konventioneller Implantate nach Zahnextraktionen im Eckzahn-Prämolaren-Bereich (Abb. 9). Die
zeitgleich im Frontzahnbereich inserierten Miniimplantate geben der Prothese während der Einheilphase ausreichenden Halt und verbleiben danach als definitive Implantate [23]. Bei einer reduzierten Implantatzahl ist, neben der Beachtung der Gegenkiefersituation, die optimale Extension der Prothesenbasis zur mukosalen Aufnahme der Kaukräfte und damit zur Entlastung besonders des endständigen Implantates unabdingbar. Dazu gehören turnusmäßige Kontrollen auf Verschleiß der Sekundärteile und gegebenenfalls Unterfütterungen zur Minimierung der Prothesenkinetik. Deformationen von Sekundärteilen können Kaukräfte kompensieren. Einzelretentionen haben den Vorteil, physiologische mandibuläre Deformierungen durch Kaukräfte zu ermöglichen [24]. Bei den indirekt verblockten Versorgungen war lediglich eine Reparatur einer zehn Jahre alten Teleskopprothese mit einem nachträglich integrierten sogenannten Reparaturimplantat erforderlich, die jedoch nicht durch das Implantat nötig wurde. Ansonsten hat es sich bei sehr alten, meist multimorbiden Patienten bewährt, den gewohnten Zahnersatz nach Verlust eines strategischen Pfeilerzahnes mit der Integration eines Implantats zu erhalten [20]. Wir verwenden für diese Fälle ausschließlich zweiteilige Implantate und erhalten uns somit alle Optionen für Folgeversorgungen (Abb. 10a und 10b). Durchmesserreduzierte Implantate haben ihren berechtigten Stellenwert in der Alterszahnheilkunde [8,9]. Das mittige
Einzelzahnimplantat findet allerdings bei uns keine Anwendung, da es jeglichen prothetischen Grundsätzen widerspricht. Es gibt auch für multimorbide Patienten, wie oben beschrieben, genügend Therapieoptionen. Liegen die operativen Risiken so hoch, dass der Patient bei der Insertion von zwei Implantaten gefährdet ist, dann sollte man wohl gänzlich verzichten, zumal die Symphysenregion des Unterkiefers gerade bei dieser Klientel nicht unproblematisch ist [25]. Die hohe Nachsorgeintensität der Verschleißteile sowie die hohe Knochenatrophie durch die Freiheitsgrade in der
Prothesenkinetik ist gerade in dieser Altersgruppe besonders kontraproduktiv [26]. In unserer Nachuntersuchung wurde deutlich, dass mit zunehmendem Alter die Zahl der Kontrolluntersuchungen sinkt und somit neben ausbleibender Hygienisierung auch notwendige Locatoreinsatz- bzw. O-Ringwechsel unterbleiben. Ein – wegen der geringen Fallzahl nur bedingt zulässiger – Vergleich zwischen 13 primär und 86 sekundär verblockten Versorgungen
zeigt, dass erstere bezüglich Prognose und Komplikationen deutlich unterlegen sind. Aus der konventionellen Prothetik wurden Geschiebeprothesen mit frontalem Kronenblock aufgrund der gut erhaltenen Abbeißfunktion, der guten Ästhetik und des fehlenden Demaskierungseffektes sehr gut toleriert. Derart versorgte Patienten baten uns bei notwendigen Neuanfertigungen um eine gleichartige Lösung, die Geschiebeprothesen waren aber auch eine Alternative bei nicht erwünschter beidseitiger Sinusbodenelevation (Abb. 11 und 12). Die schwerwiegenden technischen Komplikationen waren in dieser Gruppe auf fällig und es waren drei Neuplanungen mit Neuanfertigungen nötig, allerdings alle nach einer Tragezeit von mindestens sechs Jahren. Die Reparatur bei Pfeilerverlust innerhalb des Kronenblockes ist selten möglich. Am schlechtesten schneiden Versorgungen mit Zähnen und Implantaten in einem Kronen-Brücken-Verband ab. Sehr eng stehende Implantate oder Zähne erschweren die Hygienisierung. Trotz der guten Anfangsergebnisse und Patientenakzeptanz sind wir mit dieser Versorgungsform seit fünf Jahren sehr zurückhaltend (Abb. 13a bis 13f). Diesbezügliche Ergebnisse für Stegversorgungen gingen in die Untersuchung nicht ein, da sie den zeitlichen Untersuchungsrahmen nicht erfüllten.
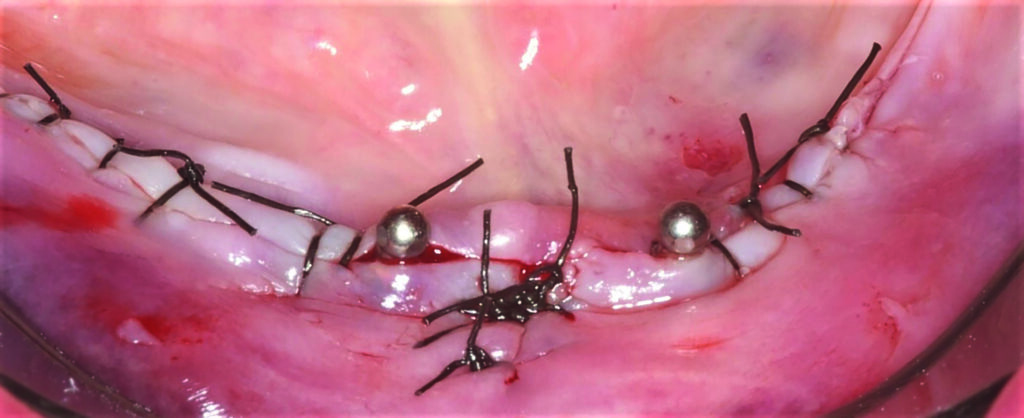
09a – Sofortbelastung der zwei Hilfsimplantate bei einer 76-jährigen Patientin 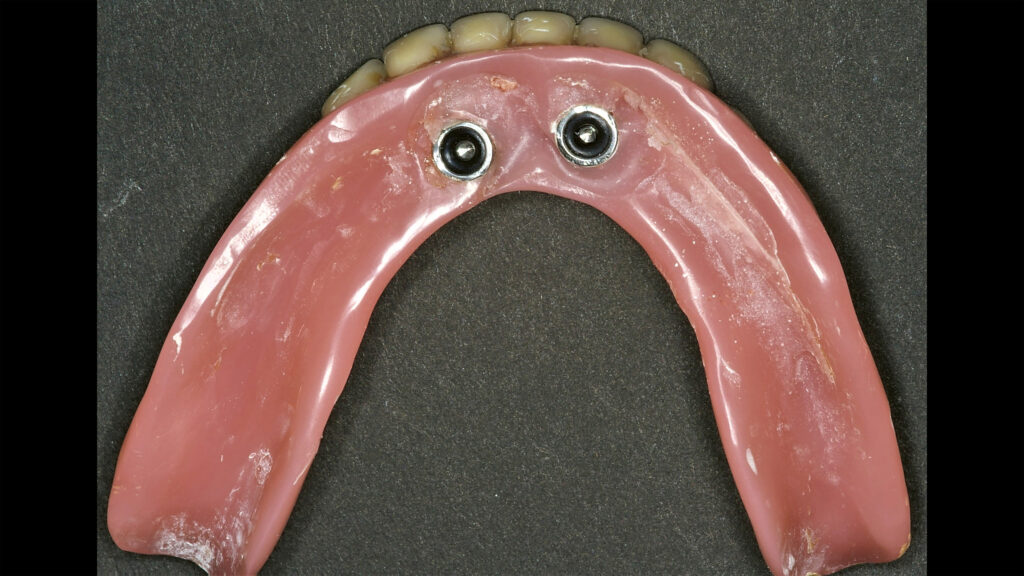
09b – Sofortbelastung der zwei Hilfsimplantate bei einer 76-jährigen Patientin 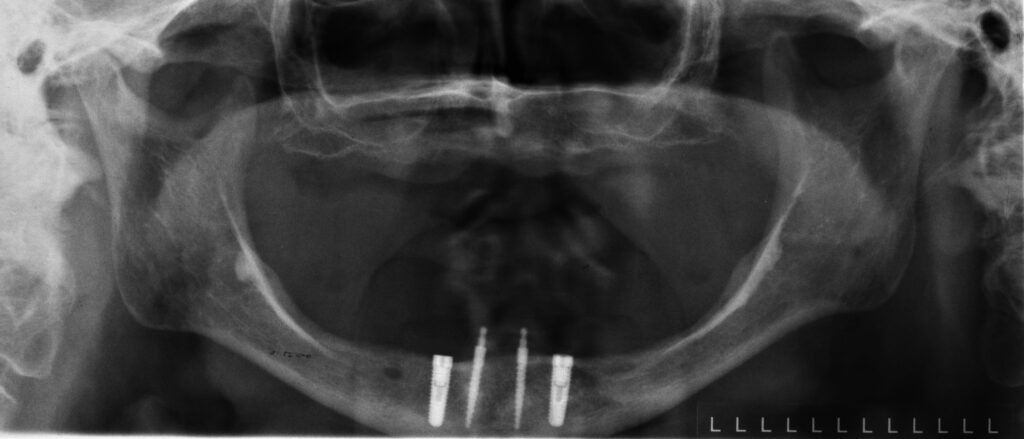
09c – Sofortbelastung der zwei Hilfsimplantate bei einer 76-jährigen Patientin 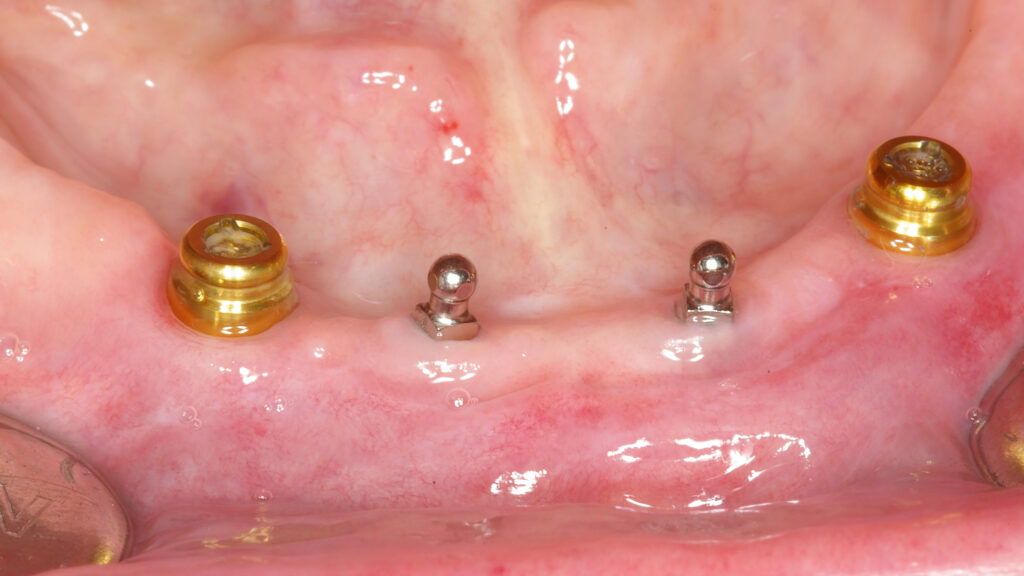
09d – Hilfsimplantate verbleiben als Kippmeider 
09e – Hilfsimplantate verbleiben als Kippmeider 
09f – Funktionsstabiler Zustand nach 10 Jahren 
09g – Funktionsstabiler Zustand nach 10 Jahren 
10a – Erhalt einer 19 Jahre alten Teleskopprothese nach Pfeilerverlust 43 durch ein sogenanntes Reparaturimplantat 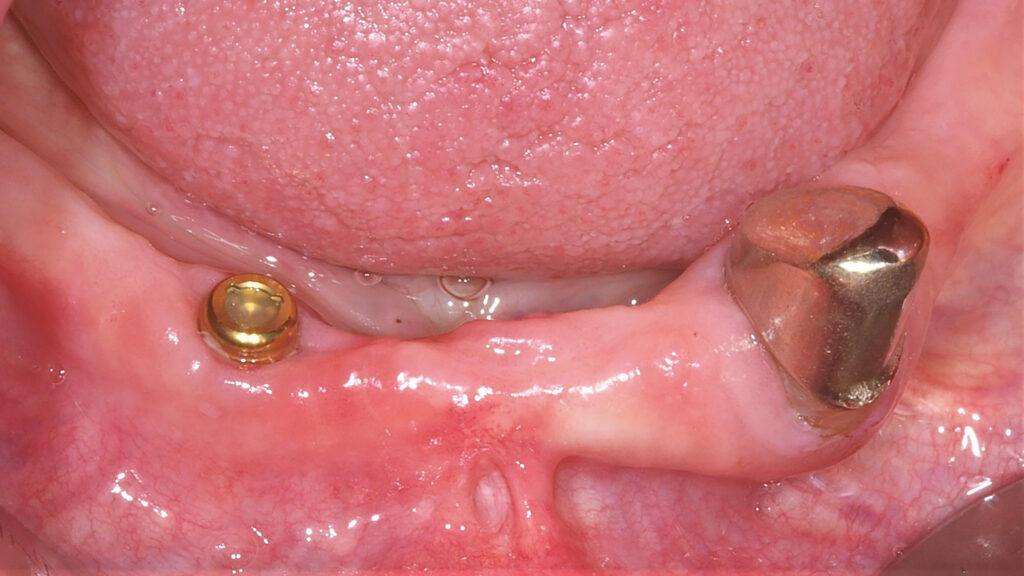
10b – 10a – Erhalt einer 19 Jahre alten Teleskopprothese nach Pfeilerverlust 43 durch ein sogenanntes Reparaturimplantat 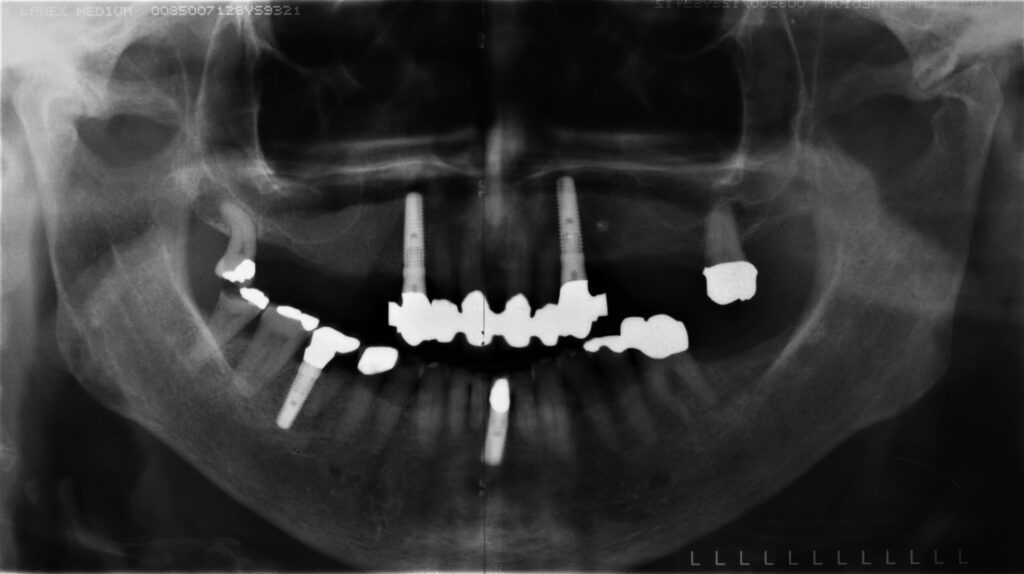
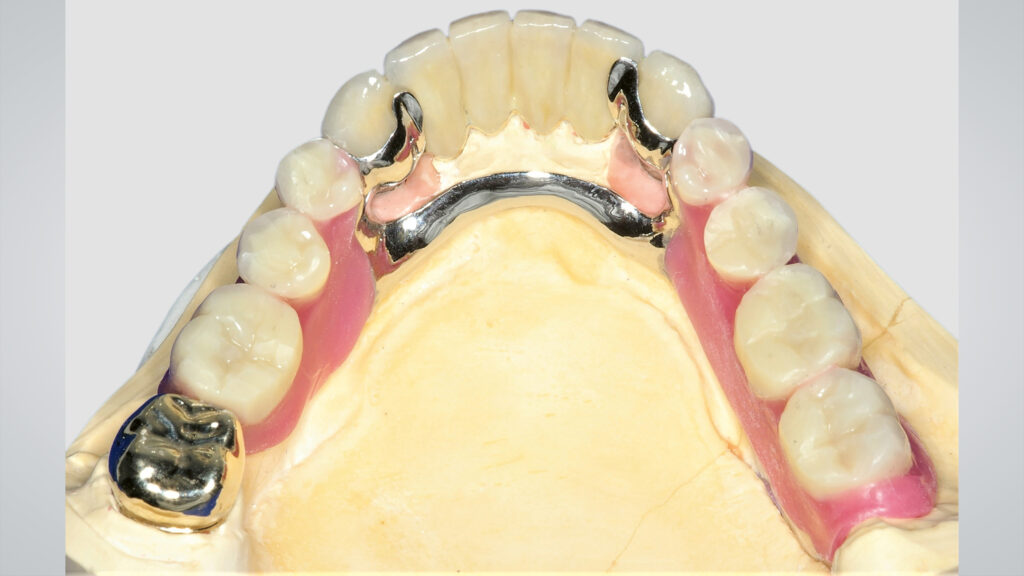
11 – Direkte Verblockungen in Verbindung mit Geschiebeprothesen 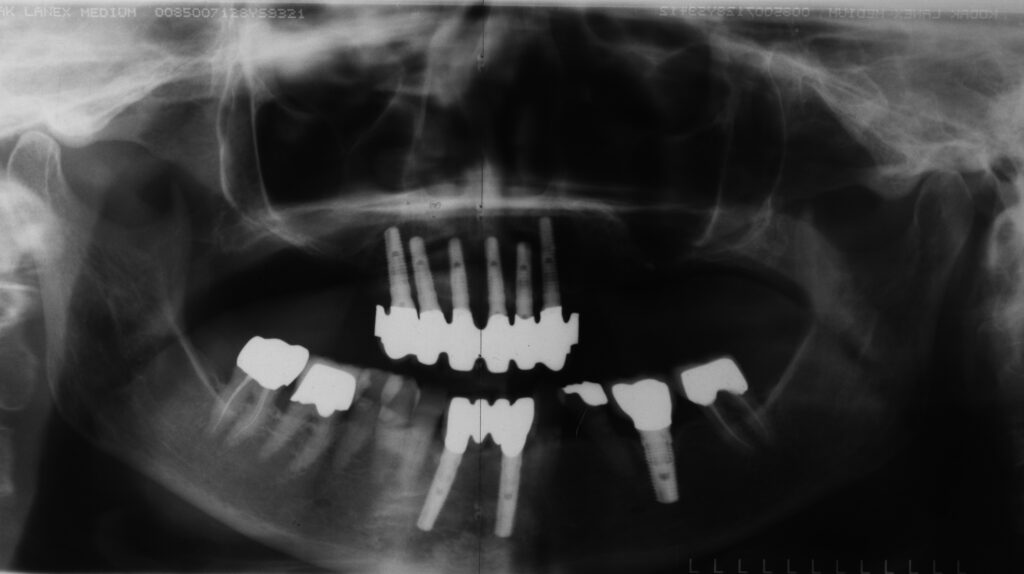
12 – Rein implantatgetragener frontaler Kronenblock
Zusammenfassung
In einer retrospektiven Betrachtung bei 99 Patienten mit implantagetragenem, abnehmbarem Zahnersatz und einer durchschnittlichen Tragedauer von bisher neun Jahren wurden technische und biologische Komplikationen eruiert , die
den Langzeiterfolg beeinflussen. Von den 352 Implantaten mussten aus biologischen Gründen zwei Implantate in der Frühphase und drei in der Spätphase entfernt werden. Die Erfolgsrate liegt insgesamt bei 98,6 %. Für die Implanttypen
ergab sich eine Überlebensrate von 98,9 % bei den 271 Camlog Implantaten und 97,5 % bei den 81 MDI Implantaten.
Technisch bedingte Prothesenreparaturen mit Einzelretentionen waren bei 14 der 86 Patienten (16 %) erforderlich. Die
„wartungsbedingte“ technische Nachsorgeintensität lag bei Befestigungen mit Retentionseinsätzen mit 1,6-mal bei Locatoren und 2,7-mal bei Kugelköpfen erwartungsgemäß deutlich höher als bei teleskopierenden Systemen. Hier fanden wir einen Mittelwert von 0,7-mal je Prothese und Sitzung. Je geringer die Anzahl der Retentionselemente/Implantate war, umso höher lag die Reparaturanfälligkeit. Neuanfertigungen wurden ausschließlich bei drei von 13 primär verblockten Geschiebeprothesen notwendig, bei denen natürliche Zähne und Implantate in einem Kronenblock kombiniert wurden. Für den zu erwartenden Langzeiterfolg waren in erster Linie biologische Faktoren verantwortlich. Technisch bedingte Störungen spielten eine untergeordnete Rolle. Die PI-Rate
lag bei Patienten mit parodontaler Vorerkrankung um 10 %, bei ausgebliebener regelmäßiger PZR sogar um 31 % höher. Einer PI-Häufigkeit von 16 % steht eine beträchtliche Anzahl von Mukositiden von 47,5 % (patientenbezogen) gegenüber. Diese Ergebnisse verdeutlichen, dass die biologisch bedingte Nachsorgehäufigkeit und -intensität gegenüber den technischen Problemen für den Langzeiterfolg wesentlich bedeutsamer ist. Aus Patientensicht
jedoch ist es verständlich, dass ein plötzlicher Funktionsverlust z.B. durch das Lösen eines Retentionsgehäuses zunächst
unliebsamer erscheint, als eine unbemerkt progrediente PI.
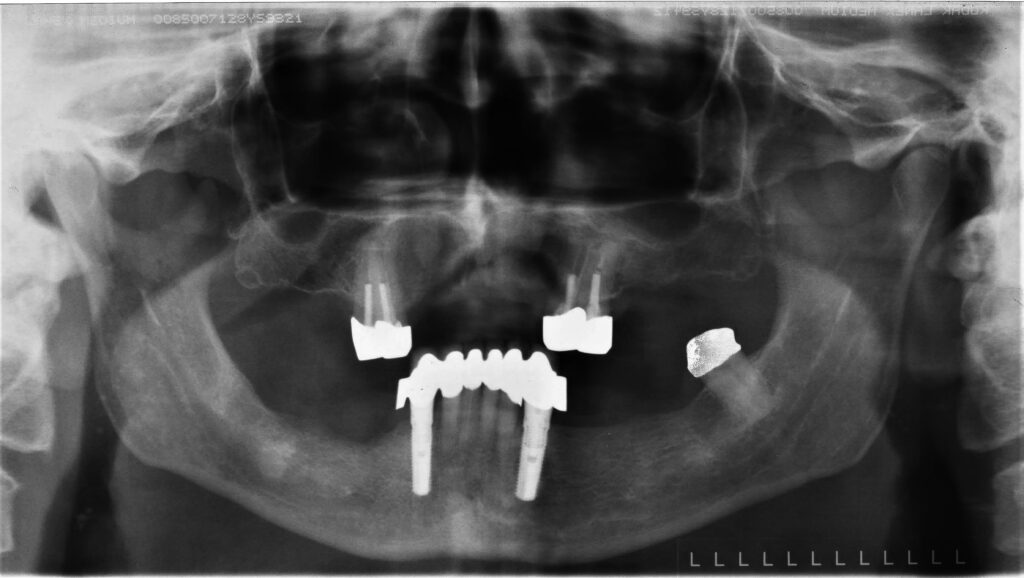
13a – Direkte Verblockung natürlicher Zähne mit Implantaten, 12 Jahre alte Versorgung 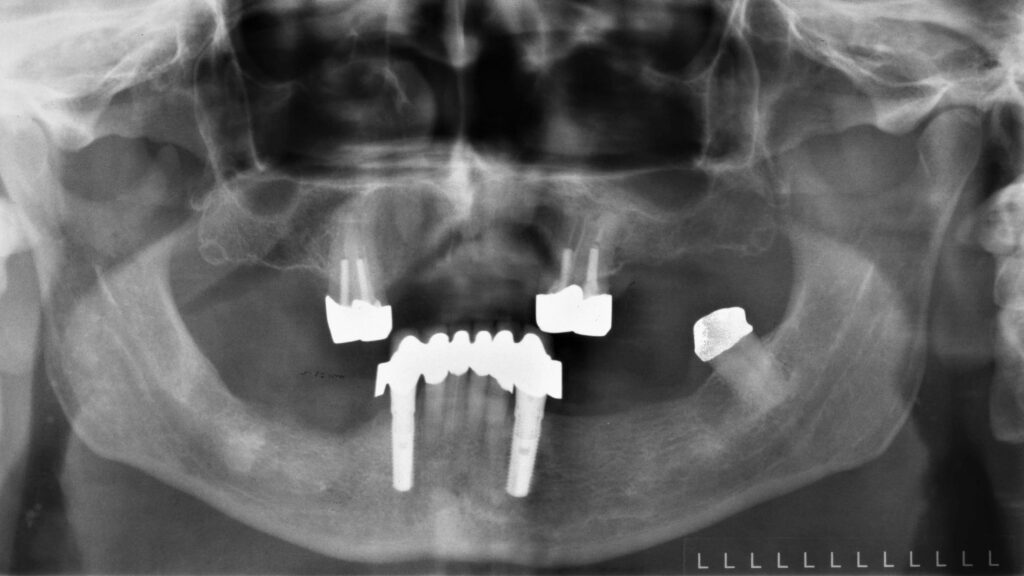
13c – Frontaler Kronenblock mit Geschiebeprothese nach Sofortimplantation 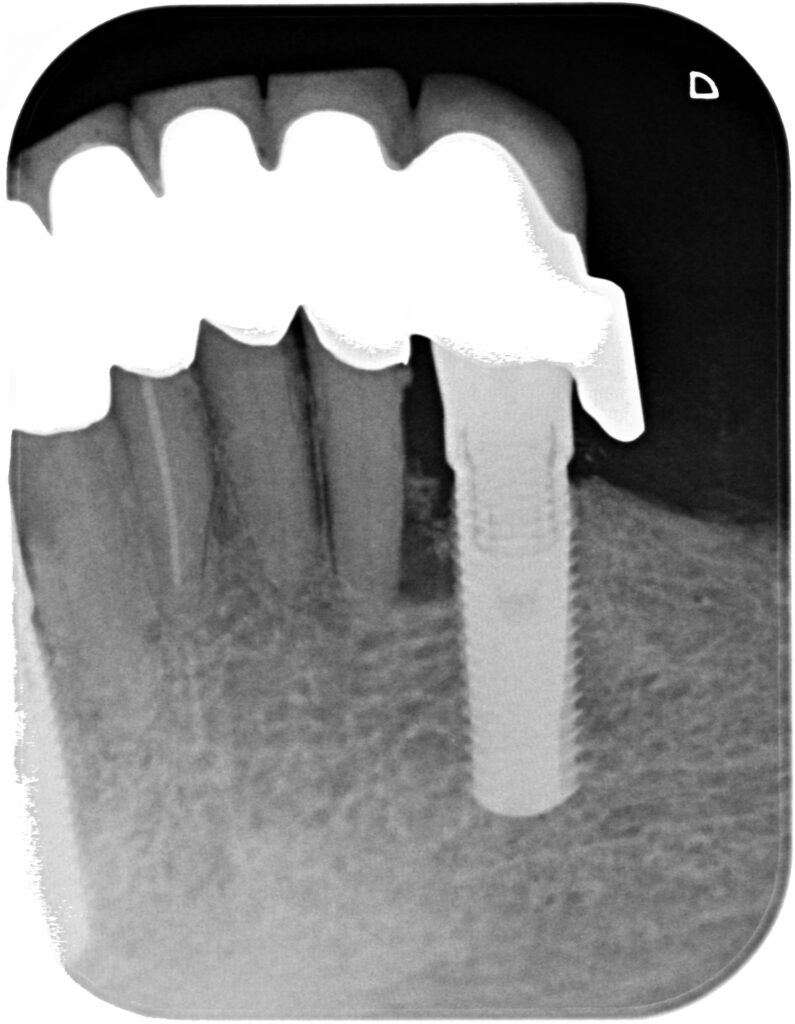
013d – Zustand nach 15 Jahren Tragezeit: Periimplantitis/Parodontitis im Bereich 32/33 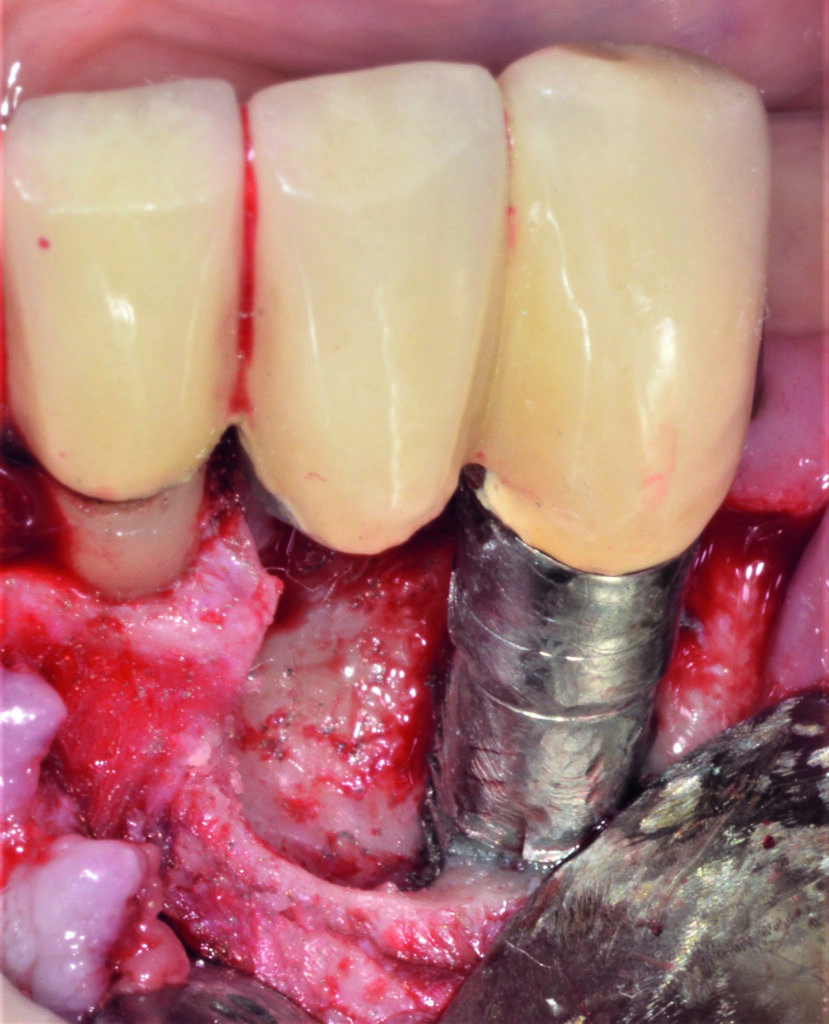
13e – Extraktion der Wurzel 32, Revision des osteolytischen Bereiches und Implantoplastik 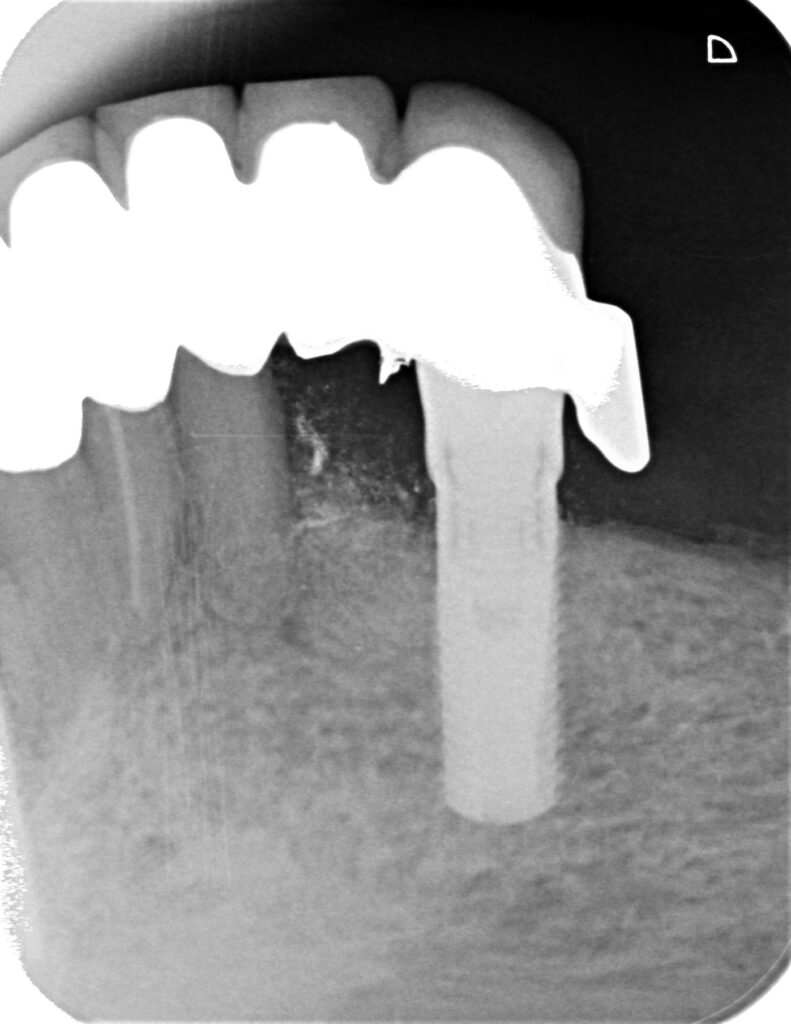
13f – Zustand acht Monate nach Revision und Augmentation
Schlussfolgerung
Die bisher insgesamt guten Überlebensraten prothesentragender Implantate und der sehr geringe Erneuerungsbedarf
des Ersatzes mit Einzelretentionen, der nahezu gegen Null geht, stimmen optimistisch. Schwerwiegende Komplikationen mit Neuanfertigungen traten ausschließlich bei primär verblockten Rekonstruktionen auf, wenn auch deutlich jenseits einer Tragedauer von sechs Jahren. Aus Gründen der Hygienefähigkeit, Reparaturfähigkeit,
Handhabung und Rückrüstbarkeit ist den sekundär verblockten Konstruktionen bei Hochaltrigkeit und reduzierter motorischer Fähigkeit der Vorzug zu geben. Der Verschleiß der Retentionselemente ist umso größer, je geringer ihre Anzahl und je höher die Freiheitsgrade der Prothese sind. Die Kaukräfte infolge der Art der Gegenkieferbezahnung sind bei der Planung der Implantatzahl und ihrer Dimensionierung bei möglichst paralleler Insertion unbedingt zu berücksichtigen. Von den nachuntersuchten Retentionsarten schneiden die teleskopierenden Varianten sowohl in technischer als auch biologischer Hinsicht am besten ab. Bei der jüngsten Patientengruppe ist sogar mit Erhalt der Suprakonstruktion eine Rückrüstbarkeit auf einfache Verbindungselemente möglich. Implantatprothetische Rekonstruktionen stellen bei geriatrischen Patienten eine vorhersagbare Behandlungsoption mit hoher Implantatüberlebensrate dar, wie unsere Erhebung zeigt. Sie stützt damit eine Metaanalyse von Schimmel et al. [27].
Aus biologischer Sicht ist in der Planungsphase die behandelte Parodontitis bei ausreichender biologischer Breite und
ein individuelles Hygieneregime wichtig [18]. Dazu gehört die Dokumentation der initialen Sondierungstiefe und deren
Verlaufskontrolle mit Röntgenuntersuchung alle zwei bis drei Jahre auf eventuelle Osteolysen. Das Problem der häufig bei Hochaltrigkeit abnehmenden Organisationsfähigkeit und das dadurch oft ausbleibende Hygienemanagement mit nicht rechtzeitigem Austausch der Verschleißteile bleibt trotz Bemühungen bisher nicht befriedigend gelöst, was die hohe Mukositisrate verdeutlicht. Minimalinvasives Vorgehen ermöglicht es, den deutlich verbesserten Kaukomfort mit implantatgestütztem Zahnersatz auch Risikopatienten nicht vorenthalten zu müssen. Unsere Erfahrungen aus der Praxis des „Generalisten“ sollen jedoch verdeutlichen, dass die Balance zwischen minimalistischen Lösungen und ausreichender Funktionsstabilität für den Langzeiterfolg und die Patientenakzeptanz wichtig ist, denn die Komplikationsrate steigt sowohl bei Überkonstruktion als auch bei einem Missverhältnis von Implantatzahl und Implantatdimensionierung. Oft intensive Nachbehandlungen sind gerade bei Patienten im fortgeschrittenen Alter risikobehaftet und häufig organisatorisch schwer einzuordnen. In dieser Hinsicht ist eine gemeinsame Planung zwischen Prothetiker, Chirurg und Zahntechniker unabdingbar.
Dr. med. Michael Gey
Zahnwerk Siegmar-Rabenstein
Zwickauer Str. 452
09117 Chemnitz
zahnaerzte-zahnwerk@web.de
